US Pharm. 2017;42(1):41-44.
ZUSAMMENFASSUNG: Trigeminusneuralgie (TGN) ist ein plötzlich auftretender, kurzzeitiger, aber schwächender neuropathischer Schmerz, der durch die Kompression des fünften Hirnnervs entsteht und durch tägliche Aktivitäten wie Kauen und Sprechen ausgelöst wird. Diese chronische Erkrankung tritt am häufigsten bei älteren Frauen auf und betrifft bis zu 27 pro 100,000 Personen weltweit., Die pharmakologische Behandlung der ersten Linie für TGN ist das antikonvulsive Carbamazepin, wobei Oxcarbazepin für sein ähnliches, aber milderes Nebenwirkungsprofil verwendet wird. Second-Line-medikamentöse Therapien (Baclofen, Lamotrigin) gelten als nützliche Hilfsmittel, mit weniger gut untersuchten Medikamenten oder Operationen, wenn die Standardbehandlung allein unwirksam ist oder vom Patienten nicht toleriert wird.,
Trigeminusneuralgie (TGN) oder Tic Douloureux ist ein schneller Beginn von stechenden, einseitigen Gesichtsschmerzen, die Sekunden bis Minuten andauern und durch einfache Aktivitäten wie Essen, Zähneputzen, Sprechen oder einem kalten Luftstoß ausgelöst werden. Es wird geschätzt,dass TGN weltweit etwa 12, 6 bis 27 pro 100,000 Individuen betroffen1, 2 und tritt am häufigsten bei Frauen über 50 Jahren auf.3 In den Vereinigten Staaten beträgt die Prävalenz von TGN 15, 5 Fälle pro 100.000.,4
Dieser“ Blitz “ des Schmerzes stammt vom fünften Hirnnerv, der drei Abteilungen hat, die verschiedenen Gesichtsbereichen ein Gefühl verleihen. Der Augennerv (V1) erhält das Gefühl für Augen und Stirn, der Oberkiefernerv (V2) für die Wange und die Oberlippe, während der Unterkiefernerv (V3) den Kieferbereich innerviert, der am Beißen, Kauen und Schlucken beteiligt ist. TGN-Schmerzen stammen aus der Oberkiefer-und Unterkieferabteilung., TGN ist mit höheren Depressionsraten verbunden, da die Lebensqualität des Patienten durch chronische Schmerzen beeinträchtigt werden kann und Antidepressiva erforderlich sein können.5
Pathogenese und Diagnose
Die an der TGN-Pathogenese beteiligten Mechanismen sind nicht klar verstanden. Es wird angenommen, dass eine vaskuläre Kompression, typischerweise venöse oder arterielle Schleifen am Eintritt des Trigeminusnervs in die Pons, zu einer fokalen Demyelinisierung des Trigeminusnervs führt.,6-8 TGN wird auf drei Arten kategorisiert: idiopathisch hat keine eindeutige Ursache, klassisch wird durch Kompression des Hirnnervs V verursacht, und sekundär ist eine Folge einer Grunderkrankung, wie ein Hirntumor oder Multiple Sklerose.9 Klinische Befunde, Anamnese und eine detaillierte Untersuchung von Kopf, Nacken, Zähnen und Kiefer bleiben die primären Methoden, um andere Ursachen neuropathischer Schmerzen auszuschließen. Neuroimaging durch eine MRT wird diagnostisch verwendet, wenn Nervenkompression vermutet wird oder wenn eine Operation in Betracht gezogen werden sollte. Die medikamentöse Therapie bleibt die primäre Behandlung für TGN.,
First-Line Drug Therapy
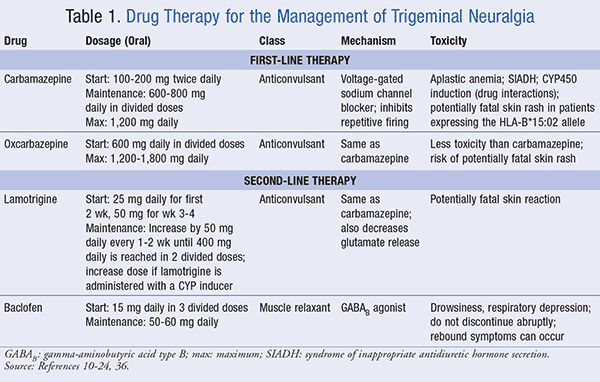
Carbamazepin: Basierend auf klinischen Studien ist Carbamazepin die established First-Line Behandlungsoption für TGN; Es ist auch das einzige von der FDA zugelassene Medikament mit einer spezifischen Indikation für TGN.10-13 Die übliche Anfangsdosis von Carbamazepin beträgt 100 bis 200 mg zweimal täglich, oral verabreicht, was bei Verträglichkeit auf eine Erhaltungsdosis von 600 bis 800 mg täglich in geteilten Dosen erhöht werden kann. Die maximale Dosis sollte 1.200 mg täglich nicht überschreiten., Diese langsamen Titrationen in der Dosierung reduzieren die Auswirkungen des Zentralnervensystems (ZNS) wie Schläfrigkeit, Schwindel, Ataxie und Nystagmus. Carbamazepin ist ein spannungsgesteuerter Natriumkanalblocker, der die Ausbreitung des Aktionspotentials, des Mechanismus zur Behandlung von Epilepsie, stoppt. Die Hemmung dieses „repetitiven Feuerns“ macht Carbamazepin zur geeigneten Primärbehandlung für TGN. Carbamazepin ist auch zur Behandlung von Patienten mit bipolarer Erkrankung indiziert, die andere Medikamente gegen Manie wie Lithium oder Valproat nicht vertragen können.,10-13
Carbamazepin kann den Knochenmarkstatus verändern, was zu einer Verringerung der roten Blutkörperchen, weißen Blutkörperchen und Blutplättchen führt, ein Zustand, der als aplastische Anämie bekannt ist. Daher sollte den Patienten geraten werden, die Anzeichen und Symptome einer Myelosuppression zu kennen, wobei routinemäßige CBCs während der ersten 3 Behandlungsmonate durchgeführt werden und die Häufigkeit durch die Ergebnisse bestimmt wird.14 Carbamazepin stimuliert die Freisetzung von antidiuretischem Hormon (ADH), verbessert die Wasserresorption und die Wahrscheinlichkeit einer Hyponatriämie, was sich bei älteren Patienten, die mit TGN behandelt werden, negativ auswirken kann., Diese Population kann auch Veränderungen der Knochenmineralisierung erfahren, da bei chronischer Carbamazepin-Verabreichung eine Abnahme des Vitamin-D-Spiegels beobachtet wurde.15
Carbamazepin ist ein bekannter Induktor von CYP450 3A4, wobei signifikante Arzneimittelwechselwirkungen wie eine verminderte Warfarin-oder orale kontrazeptive Wirksamkeit berichtet werden.16 Höhere Serumcarbamazepinspiegel ergeben sich, wenn das Arzneimittel gleichzeitig mit CYP450-Inhibitoren, einschließlich Makrolidantibiotika, Valproat, Azol-Antimykotika und Grapefruitsaft, verabreicht wird., Diese zusammengenommenen Effekte können für den Arzt, der einen älteren Patienten behandelt, eine Herausforderung sein, bei der die Inzidenz von TGN am höchsten ist.17
Carbamazepin ist bei Personen ost-und südostasiatischer Populationen kontraindiziert, die positiv auf das HLA-B*15:02-Allel getestet wurden.18 Diese Personen haben ein erhöhtes Risiko für die Entwicklung des Stevens-Johnson-Syndroms (SJS) und der toxischen epidermalen Nekrolyse (TEN). Während diese Reaktion sehr unwahrscheinlich ist, ist sie tödlich, und Carbamazepin sollte sofort abgesetzt werden, wenn ein Hautausschlag berichtet wird.,
Oxcarbazepin: Oxcarbazepin ist das Keto-Analogon von Carbamazepin, einem Prodrug, das in einen aktiven Metaboliten, ein 10-Monohydroxyderivat, umgewandelt wird. Das Medikament wird als orale Dosis von 600 mg täglich begonnen und um 300 mg auf eine tägliche Gesamtdosis von 1.200 bis 1.800 mg täglich erhöht. Der Wirkungsmechanismus ist derselbe wie Carbamazepin, aber Oxcarbazepin reduziert auch die Aktivität von hochspannungsaktivierten Calciumkanälen., Oxcarbazepin hat weniger Nebenwirkungen und Arzneimittelwechselwirkungen als Carbamazepin und ist eine geeignete Alternative für Patienten im fortgeschrittenen Alter mit Nieren -, Leber-und Herzfunktionsstörungen. Da Oxcarbazepin ein Analogon von Carbamazepin ist, sollte es aufgrund der seltenen Hautreaktion auch bei Patienten vermieden werden, die das genetische HLA-B*15:02-Allel exprimieren.19,20
Zusammenfassend bleiben Carbamazepin und Oxcarbazepin der Goldstandard für die Pharmakotherapie von TGN. Antikonvulsiva sollten sorgfältig titriert werden, wobei häufig Nebenwirkungen und Arzneimittelwechselwirkungen überwacht werden., TABELLE 1 fasst Carbamazepin und Oxcarbazepin als Erstlinienbehandlungen für TGN zusammen.
Second-line Drug Therapy
Die folgenden Medikamente sind für Patienten reserviert, die nicht auf Carbamazepin und Oxcarbazepin ansprechen oder Bedenken hinsichtlich nachteiliger Wirkungen oder Arzneimittelwechselwirkungen haben, da sie als Ergänzung für das TGN-Management angesehen werden. Darüber hinaus stehen weniger Studien zum Nachweis ihrer Wirksamkeit zur Verfügung.,
Lamotrigin: Lamotrigin ist ein Antikonvulsivum, das das schnelle Abfeuern von Neuronen unterdrückt und eine spannungs – und anwendungsabhängige Blockade von Natrium (Na+)-Kanälen erzeugt, die neuronale Membranen stabilisiert. Es gibt auch eine Abnahme der Glutamatfreisetzung, des exzitatorischen Neurotransmitters. Für TGN bietet Lamotrigin eine wirksame Zusatztherapie.21 Lamotrigin wird oral in einer 25-mg-Tagesdosis für die ersten 2 Wochen verabreicht und dann in den Wochen 3 und 4 auf 50 mg täglich erhöht, bis die Gesamtdosis von Lamotrigin 400 mg pro Tag erreicht (in zwei geteilten Dosen)., Patienten, die eine gleichzeitige Therapie mit CYP3A4-Induktoren erhalten, sollten mit Lamotrigin in einer Dosis von 50 mg einmal täglich begonnen werden, wobei die Titration nach Bedarf auf 100 mg einmal täglich in Woche 3, 200 mg einmal täglich in Woche 5, 300 mg einmal täglich in Woche 6 und 400 mg einmal täglich in Woche 7. Patienten, die einen CYP3A4-Inhibitor einnehmen, sollten jeden zweiten Tag mit einer niedrigeren Dosis (12,5-25 mg) beginnen und alle 2 Wochen um 25 mg auf insgesamt 400 mg pro Tag erhöht werden., Bei der Behandlung mit Lamotrigin wurden insbesondere in den ersten Therapiewochen potenziell tödliche Hautreaktionen berichtet, und die Patienten sollten angewiesen werden, das Arzneimittel bei ersten Anzeichen von Hautausschlag unverzüglich abzubrechen.22
Baclofen: Baclofen ist ein Skelettmuskelrelaxans, das als Agonist von Gamma-Aminobuttersäure Typ B (GABAB) wirkt. Die Behandlung mit Baclofen ermöglicht einen erhöhten Chloridioneneinfluss und einen Verschluss präsynaptischer Calciumkanäle, wodurch die Freisetzung von exzitatorischen Sendern im ZNS reduziert wird, um Muskelkrämpfe zu reduzieren., Zur Schmerzbehandlung reduziert Baclofen die Substanz P im Rückenmark. Die Anfangsdosis von Baclofen für TGN beträgt 15 mg täglich oral in drei geteilten Dosen mit allmählicher Titration auf eine Erhaltungsdosis von 50 bis 60 mg täglich. Bei TGN wird beobachtet, dass Baclofen die Anzahl der schmerzhaften Episoden reduziert und die Remission verlängert.23
Durch die Potenzierung von GABA kann Baclofen im Falle einer Überdosierung Schläfrigkeit und Atemdepression auslösen. Das Medikament sollte langsam eingenommen werden und ein abrupter Entzug wird abgeraten, da Rebound-Spastik, Halluzinationen und Anfälle auftreten können.,24
TABELLE 1 fasst die Wirkungen von Lamotrigin und Baclofen als Zweitlinientherapie für TGN zusammen.
Refraktäre Therapie
Gabapentin: Gabapentin ist ein Analogon von GABA, das für die Behandlung neuropathischer Schmerzen als wertvoll angesehen wird.25 Das Medikament moduliert die Freisetzung von GABA ohne direkte Rezeptorwirkung. Im ZNS bindet Gabapentin die Kalziumkanäle vom N-Typ, was zu einer Abnahme des Kalziumeintritts in die Neuronen führt. Gabapentin wird oral in einer Dosis von 300 mg täglich für TGN begonnen und kann nach Verträglichkeit alle 2 bis 3 Tage um 300 mg erhöht werden., Die maximale Tagesdosis von Gabapentin beträgt 1.800 mg. Die häufigsten mit Gabapentin verbundenen Wirkungen sind Schläfrigkeit, Schwindel, Ataxie, Kopfschmerzen und Zittern. Mit diesem GABA-Analogon sind minimale Arzneimittelwechselwirkungen verbunden.
Botulinumtoxin Typ A (Botox-A): Es wurde beobachtet, dass Botox-A eine wirksame Therapie für verschiedene neurologische Pathologien, einschließlich Kopfschmerzen, darstellt.26-28 Es verhindert die kalziumabhängige Freisetzung von Acetylcholin, um Muskelentspannung zu induzieren., Obwohl die Wirksamkeit dieses Toxins bei TGN nicht vollständig verstanden wird, wird angenommen, dass eine Freisetzung von nozizeptiven modulierenden Peptiden die zentrale und periphere Sensibilisierung hemmt.29
In mehreren klinischen Studien wurde die Standarddosis von Botox-A zur Behandlung von TGN 25 bis 100 U in die Triggerzonen injiziert, wobei die Schmerzlinderung bis zu 12 Wochen dauerte. Zu den berichteten Nebenwirkungen gehörten Gesichtsasymmetrie und Ödeme an der Injektionsstelle, die von Patienten mit einer kurzen Erholungsphase toleriert wurden.,30-32 Weitere Studien sind erforderlich, um das langfristige klinische Ergebnis von Botox-A in der TGN-Behandlung festzustellen.
Andere Mittel: Bei Patienten können Durchbruchschmerzen oder eine erhöhte Dauer und Intensität von TGN auftreten, die die Verwendung wirksamer Opioidanalgetika wie Morphin oder Oxycodon erfordert. Die Sorge um die Verwendung von Mu-Opioid-Rezeptor-Agonisten bleibt das Potenzial für extreme Sedierung, Sucht und Atemdepression im Falle einer Überdosierung.,33
Es wurde beobachtet, dass der Dopaminblocker Pimozid einen gewissen Nutzen für TGN hat, der nicht auf eine Erstlinientherapie mit Carbamazepin anspricht.34 Es besteht jedoch Besorgnis über extrapyramidale Wirkungen und Herzrhythmusstörungen mit diesem Dopamine2 (D2) – Antagonisten, insbesondere bei älteren Patienten.34 So wird Pimozid von den meisten Klinikern für die TGN-Therapie vermieden.
Lidocain ist ein Natriumkanalblocker, der die Aktionspotentialausbreitung im zentralen und peripheren Nervensystem stoppt., Die Pharmakokinetik dieses Anästhetikums begrenzt seine Verwendung, da seine kurze Halbwertszeit die Lidocain-Dauer der Analgesie auf nicht mehr als 24 Stunden reduziert, wenn sie über IV für TGN verabreicht wird.35 Darüber hinaus können höhere Dosen von Lidocain die Myokardleitung reduzieren und Zittern und abnormale Empfindungen in den Extremitäten hervorrufen.35
Fosphenytoin ist ein Prodrug des antikonvulsiven Phenytoins., Patienten, die auf orale Medikamente refraktär geworden sind und sich in einer akuten TGN-Krise befinden, können mit diesem Natriumkanalblocker eine Schmerzlinderung von etwa 48 Stunden erfahren, bis andere pharmakotherapeutische Mittel in Betracht gezogen werden oder Analgesie vor dem chirurgischen Eingriff.36
Chirurgie: Die Operation ist Patienten vorbehalten, die mindestens drei Medikamente ohne Erfolg ausprobiert haben oder die Nebenwirkungen oder Arzneimittelwechselwirkungen nicht tolerieren können. Die Operation sollte sorgfältig abgewogen werden, da bestimmte Verfahren invasiv sind, Anästhesie verwenden und die Wahrscheinlichkeit von Infektionen erhöhen., Die am häufigsten verwendeten Methoden umfassen mikrovaskuläre Dekompression, Rhizotomie und Gamma Knife Radiochirurgie.37
Schlussfolgerung
Die pharmakologische Therapie bleibt die Erstbehandlung von Patienten mit TGN, wobei das antikonvulsive Carbamazepin die etablierte Erstlinientherapie ist. Second-Line-Medikamente werden hinzugefügt, wenn der Patient die Nebenwirkungen oder Arzneimittelwechselwirkungen nicht tolerieren kann. Apotheker spielen eine einzigartige Rolle bei der Überwachung des Patienten auf diese Ergebnisse., Klinische Studien haben die mögliche Rolle anderer Medikamente zur Behandlung dieses neuropathischen Schmerzes erweitert, und diese Mechanismen sollten weiter als Optionen zur Behandlung dieses chronischen Schmerzes in der Zukunft bewertet werden.