com a integração da HSAT na prática clínica, a aplicação da faturação precisa e codificação é uma tarefa crítica—mas muitas vezes desconcertante. Este artigo descreve um processo fácil para facilitar o reembolso.
Por Amy J. Aronsky, FAZER, FAASM
Em 2013, o Centers for Medicare and Medicaid Services (CMS) relataram Medicare utilização de casa de apnéia do sono testes (HSAT) para cerca de 18.000, comparado com 11.000 em 2012, e esses números continuam a aumentar (ver Tabela 1).,1
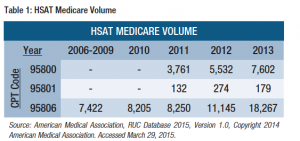
a utilização pelos pagadores comerciais aumentou de forma mais significativa, embora exista uma variação regional. Os payors comerciais estão cada vez mais exigindo HSAT como um teste de diagnóstico de primeira linha para pacientes adultos com uma alta probabilidade pretensiosa de apnéia obstrutiva do sono (OSA) na ausência de condições médicas comorbidas ou suspeitas de distúrbios do sono concomitantes, o que poderia limitar o valor preditivo de testes em casa.
HSAT permite que os doentes sejam diagnosticados com OSA a partir de dados obtidos fora do laboratório do sono., E a HSAT custa menos do que a polissonografia no laboratório. Hoje, a média nacional de pagamento global Medicare para HSAT (95806) é de US $169 em comparação com US $625 para a polissonografia atendida no laboratório (95810).1
para ajudar a garantir uma codificação precisa e facilitar o reembolso da HSAT, considere estas quatro etapas.
Passo 1: Determinar o Tipo de HSAT Dispositivo Usado
A classificação utilizada pelo CMS difere da descrição original de monitoramento portátil em Padrões da Prática: Portátil de Gravação para a Avaliação da Apnéia Obstrutiva do Sono em 19942 e o mais recente, descrição, por Collop et al.,3 estudos de tipo I são os estudos do sono realizados no laboratório do sono e com a participação de um técnico do sono. Os estudos de sono tipo II são realizados sem supervisão por um técnico de sono. Os estudos de sono dos tipos III e IV podem ser realizados com a assistência ou sem assistência de um técnico de sono.os parâmetros fisiológicos monitorizados são utilizados para classificar o tipo de dispositivo HSAT (ver Quadro 2).,4

Passo 2: Aplicar o código CPT e/ou HCPC
os procedimentos de ensaio do sono são descritos pelos códigos da terminologia Processual Corrente (CPT), que são protegidos por direitos autorais e mantidos pela Associação Médica Americana. Estes códigos CPT são encontrados na série entre 95800 e 95811; 95782, 95783. Os códigos HSAT são 95800, 95801 e 95806. A utilização do Código CPT adequado é determinada com base nos parâmetros fisiológicos monitorizados (ver Quadro 3).,
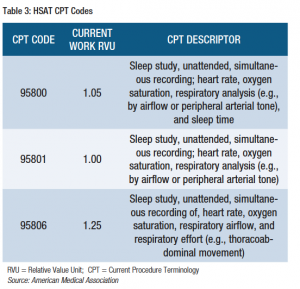
No entanto, a classificação HSAT do tipo III e IV anteriormente descrita difere dos parâmetros de classificação CPT. O tipo de estudo HSAT pode não estar exactamente correlacionado com o código CPT.
para clarificar, para um doente que tenha um estudo de sono doméstico sem vigilância e que cumpra os requisitos de um ensaio de tipo III, utilizar o código 95806:
“95806 estudo do sono, registo sem vigilância, simultâneo de, Frequência Cardíaca, saturação de oxigénio, fluxo de ar respiratório e esforço respiratório (por exemplo, movimento toracoabdominal).,”
para um doente que tenha um estudo de sono doméstico sem vigilância, utilizando três ou mais parâmetros mas não satisfazendo os critérios para 95806, utiliza-se o 95800 ou o 95801.5
a notificação 95800 inclui uma medição do tempo de latência e 95806 descreve uma medição do fluxo e esforço respiratório de ar.
para uma codificação precisa, 95800, 95801 e 95806 devem incluir 6 horas de tempo de gravação. Se forem obtidas menos de 6 horas de registo de dados, o modificador 52 deve ser anexado ao código HSAT para indicar um serviço reduzido e, subsequentemente, um reembolso reduzido., Se um código médico apenas para interpretação HSAT, modificador 26 deve ser adicionado para especificar o componente profissional do serviço. Quando apenas o componente técnico do procedimento é codificado, aplica-se o modificador TC.
em 2008, o CMS criou códigos G (G0398, G0399 e G0400) para descrever os Serviços HSAT. Os códigos G foram publicados antes do Estabelecimento dos códigos CPT. Os códigos G encontram-se no livro de códigos de Nível II do sistema comum de codificação dos procedimentos de saúde (HCPC) e são mantidos e avaliados pelo CMS.,os códigos G são códigos de procedimento desenvolvidos pelo CMS para identificar produtos, fornecimentos e serviços não incluídos nos códigos CPT para os quais existe uma necessidade operacional programática de Os identificar separadamente a nível nacional.6 O Reembolso é determinado regionalmente pela determinação da cobertura Local específica (LCD).”G0398: Home sleep study test (HST) with type II portable monitor, unattended; minimum of 7 channels: EEG, EOG, EMG, ECG/heart rate, airflow, respiratory effort and oxygen saturation.,
G0399: ensaio de sono doméstico (HST) com monitor portátil de tipo III, sem vigilância; mínimo de 4 canais: 2 movimento respiratório/fluxo de ar, 1 ECG/Frequência Cardíaca e 1 saturação de oxigénio.
G0400: ensaio de sono doméstico (HST) com monitor portátil do tipo IV, sem vigilância; mínimo de 3 canais.”
alguns contratantes de Medicare e pagadores comerciais mandatarão o uso de códigos G e não aceitarão códigos CPT quando reportarem HSAT. Certifique-se de compreender a exigência da transportadora ao apresentar o pedido. Normalmente, o código que melhor descreve o procedimento deve ser reportado., No entanto, quando os Serviços são semelhantes, a comunicação do Código CPT é preferencialmente aceite.7
Etapa 3: conhecer as orientações de cobertura da HSAT para cada pagador de seguro de saúde
cada pagador de seguro de Saúde publicou orientações de cobertura disponíveis no seu sítio web. As orientações comerciais do payor são desenvolvidas com base nas melhores práticas aceites e podem diferir da determinação da cobertura nacional do CMS (NCD). É igualmente importante aceder à determinação específica da cobertura local CMS., A LCD fornece regulamentos adicionais para cada região de cobertura CMS, e a cobertura e reembolso da HSAT muitas vezes varia entre jurisdições. A revisão das orientações de cobertura delineará tópicos como: indicações para testes de sono, tipos de dispositivos HSAT aprovados para uso, e número de noites de testes HSAT permitidos por procedimento de faturação (normalmente 1 noite). Devem também ser avaliadas apólices de seguros específicas para responder a outras questões de reembolso. As instalações de sono e / ou a acreditação HSAT são necessárias para reembolso?, O médico de interpretação HSAT deve ser certificado em Medicina do sono? Familiarização com as diretrizes e políticas de cobertura de payor é um passo importante na codificação correta para HSAT.sempre que possível, obter uma autorização prévia para os ensaios HSAT junto dos tesoureiros. Os requisitos de autorização prévia baseiam-se nas orientações clínicas do plano de saúde e permitem ao profissional de saúde qualificado a oportunidade de justificar a necessidade de testes de sono. Obter autorização para testes de sono na frente pode minimizar o inconveniente para o paciente e o Provedor mais tarde.,
Etapa 4: comunicar o(S) Código (s)de diagnóstico ICD-9 correspondente (s)
enquanto os códigos CPT e G-códigos descrevem o procedimento HSAT, os códigos de diagnóstico Internacional das doenças (DCI) -9 apoiam a necessidade médica do procedimento. Os códigos ICD-9 aceites para os testes HSAT são normalmente descritos nas orientações clínicas do pagador e são necessários para reembolso. Incluir o código ICD-9 adequado para codificar as indicações clínicas para os testes HSAT.apesar da relativa simplicidade do HSAT, a codificação correcta pode parecer complexa quando comparada com outros códigos de ensaio de latência., A utilização dos códigos correctos para comunicar os serviços da HSAT documentados facilitará o reembolso pelos pagadores do seguro de saúde.Amy J. Aronsky, do, FAASM, é directora médica da CareCentrix e conselheira primária do Comité de actualização da escala de Valores relativa da AMA (RUC). Ela é membro do Conselho Consultivo editorial do Sleep Review. O autor agradece a Marc Raphaelson, MD, pela assistência editorial.